چیزهایی که باید در مورد ایدز بدانید ۲
چیزهایی که باید در مورد ایدز بدانید 2
ویروس HIV و انواع آن
(Human Immunodeficiency Virus)
 HIV به معنی ویروس نقص ایمنی انسان است. اولین بار در سال 1981 در آمریکا پنومونی ناشی از پنوموسیستیس کارینی(Pneumocystis carinii pneumonia) در پنج مرد همجنس باز که قبلا سالم بودند مشاهده شد تا این که در سال 1983 HIV از یک بیمار لنفادنوپاتی جدا شد و در سال 1984 ثابت شد که این ویروس عامل مسبب AIDS می باشد.
HIV به معنی ویروس نقص ایمنی انسان است. اولین بار در سال 1981 در آمریکا پنومونی ناشی از پنوموسیستیس کارینی(Pneumocystis carinii pneumonia) در پنج مرد همجنس باز که قبلا سالم بودند مشاهده شد تا این که در سال 1983 HIV از یک بیمار لنفادنوپاتی جدا شد و در سال 1984 ثابت شد که این ویروس عامل مسبب AIDS می باشد.
ویروس HIV از خانواده ی رترو ویروس ها و از زیر خانواده ی لنتی ویروس ها می باشد. ویروس های نقص ایمنی انسان HIV-1 و HIV-2 نام دارند که ویروس های سیتوپاتیک می باشند.
در میکروسکوپ الکترونی این ویروس به شکل دوازده وجهی، با خارهای سطحی متعدد، دارای دو پوشش پروتئینی و اصلی ورای غشایی دیده می شود.
ویریون* از سطح سلول های آلوده جوانه می زند و به محیط بیرون آزاد می شود. به همین علت است که ویروس HIV به طور مداوم پوشش خود را عوض می کند و به هنگام جوانه زدن از غشای سلول میزبان انواع متفاوتی پروتئین و گلیکو پروتئین جدا می کند که ترکیب آن منحصر به فرد می باشد.
(* به یک ذره ی ویروسی که توان آلوده کردن سلول را دارد ویریون می گویند.)
در شکل شماتیک از ویروس به طور واضح لایه ها و هسته ی ویروس و دو قطعه ی RNA که به صورت جدا از هم در مرکز ویروس مستقر هستند، مشاهده می شود.
این ویروس ها حاوی آنزیم ریورس ترانس کریپتاز معکوس هستند و به کمک همین آنزیم است که پس از ورود به داخل سلول می توانند از روی RNA، ژنوم دو رشته ای DNA را سنتز کنند. پس از این مرحله DNA ی سنتز شده به هسته ی سلول میزبان رفته و توسط آنزیم های خود در DNA ی سلول میزبان رخنه می کنند و سیستم همانند سازی کننده ی میزبان را وادار به همانند سازی از ژنوم خود کرده و در مراحل بعدی اجزای ویروس HIV به سرعت سنتز می شود و با پدیده ی جوانه زدن از سلول میزبان سبب آسیب های جدی به غشای سلول میزبان شده و در نهایت سلول لیز می شود. از آن جایی که سلول های میزبان، ویروس گلبول های سفید می باشد سبب کاهش شدید این سلول ها شده و در اثر برخورد یک بیماری عفونی بدن نمی تواند از خود دفاع کند؛ به این ترتیب که در اثر یک سرماخوردگی ساده احتمال مرگ وجود دارد.
تفاوت بین HIV-1 و HIV-2 چیست؟
نوع غالب در جهان HIV-1 می باشد و هنگامی که به طور کلی و بدون مشخص کردن نوع، درباره ی HIV بحث می شود منظور HIV-1 می باشد. هر دو نوع HIV-1 و HIV-2 از طریق تماس جنسی، خون و محصولات خونی و از مادر به کودک منتقل می شوند و سبب ایدز با علائم بالینی غیر قابل افتراق از یکدیگر می شوند اما HIV-2 مشکل تر از HIV-1 منتقل می شود و فاصله ی زمانی بین آلوده شدن با HIV-2 تا ایجاد بیماری طولانی تر است.
HIV-1 چند زیر گونه(subtype) دارد؟
HIV-1 ویروس بسیار متغیری است و به راحتی جهش می یابد بدین جهت راسته های متفاوتی از HIV-1 وجود دارد. این راسته ها می تواند بر اساس گروه ها و زیر گونه ها، طبقه بندی شوند. 2 گروه وجود دارد: گروه M و گروه O
در سپتامبر 1998 گروهی از محققان فرانسوی اعلام کردند که راسته ی جدیدی از HIV در زنی از کامرون در غرب آفریقا، یافته اند.
این راسته به هیچ کدام از دو گروه O و M تعلق نداشت و پس از بررسی ها در تمامی کامرون? تنها در سه نفر دیگر آلودگی به این راسته از ویروس HIV یافت شد.
در حال حاضر در گروه M حداقل 10 زیر گونه ژنتیکی مشخص از HIV-1 شناخته شده است که زیر گونه های A تا J هستند. به علاوه گروه O شامل دسته ی مشخصی از ویروس های کاملا ناهمگون(heterogenous) هستند.
تفاوت های بین زیر گونه های گروه M ممکن است همانند تفاوت چشمگیر بین گروه M از گروه O باشد.
زیر گونه های مختلف در کجا یافت شدند؟
زیر گونه های HIV به صورت ناهمگون در سراسر جهان پخش شده اند؛ به عنوان مثال زیر گونه B اغلب در آمریکا، ژاپن، استرالیا، کارائیب و اروپا یافت می شود و زیر گونه ی D و A در صحرای جنوبی آفریقا و زیر گونه ی C در آفریقای جنوبی و هند و زیر گونه ی E در جمهوری مرکزی آفریقا، تایلند و دیگر کشورهای جنوب شرقی آسیا، بیشتر است.
زیر گونه ی F (برزیل و رومانی)، H و G (روسیه و آفریقای مرکزی) I (قبرس) و گروه O (کامرون) شیوع بسیار کمی دارند.
اغلب زیر گونه ها در آفریقا یافت می شوند اگر چه زیر گونه ی B شیوع کمتری دارد.
تفاوت عمده ی بین این زیر گونه ها چیست؟
تفاوت عمده در ترکیب ژنتیکی آن ها است. تفاوت های بیولوژیکی مشاهده شده در محیط های آزمایشگاهی حیاتی(in vivo) و محیط های آزمایشگاهی مصنوعی(in vitro) بیانگر این مساله است.
همچنین پیشنهاد شده که برخی گونه ها با فرم خاصی از راه انتقال در ارتباط هستند به عنوان مثال زیر گونه ی B با تماس های همجنس بازها و معتادان تزریقی خصوصا از راه خون و زیر گونه C و E از طریق انتقال دگر جنسی(heterosexual) (از راه مخاطی). زیر گونه ی E راحت تر از زیر گونه ی B گسترش می یابد.
آزمایش متداول تشخیصی HIV یا (HIV antibody test) که جهت غربالگری (screening) و اهداف تشخیصی به کار می رود تمامی زیر گونه های HIV را آشکار می کند.
واضح است که در آینده زیر گونه های ژنتیکی جدیدی از HIV کشف خواهند شد و آن زیر گونه های جدید با جهش های ژنی(mutation) به نمو(develop) ادامه می دهند.
علائم بیماری ایدز
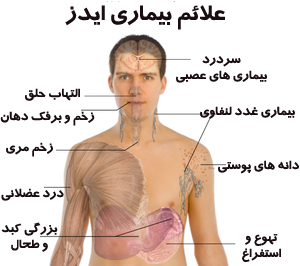
با کاهش قدرت سیستم دفاعی٬ به مرور زمان بدن آماده ابتلا به بیماری هایی می شود که به طور معمول در مردم عادی دیده نمی شوند.
این بیماری ها به صورت بیماری های ریوی ، اسهال های شدید و مزمن ، تب های طولانی ، کاهش وزن ، اختلالات شخصیتی ، بیماری های مغزی و پوستی خود را نشان می دهند که در نهایت منجر به مرگ فرد مبتلا خواهند شد.
علائم آلودگی با ویروس HIV (ایدز) بسیار پیچیده است و دارای چندین مرحله است که الزاما همه آنها در افراد آلوده مشاهده نمی شوند.
این مراحل عبارتند از:
1- مرحله عفونت اولیه HIV (مرحله اول)
این مرحله چند هفته طول میکشد و معمولا شبیه سرماخوردگی است که بلافاصله بعد از عفونت رخ میهد. علائمی نظیر تب، گلودرد، بزرگی غدد لنفاوی، درد مفاصل و عضلات ، سردرد، ضعف و بی حالی، بی اشتهایی ، تهوع و استفراغ، کاهش وزن، اسهال و گاهی دانه های جلدی و یا تظاهرات عصبی دارد.
در 20 درصد موارد، علائم به گونهای است که فرد به پزشک مراجعه میکند، ولی بیماری او معمولا تشخیص داده نمیشود و حتی اگر تست HIV آنتی بادی در این موقع انجام شود ممکن است هنوز مثبت نباشد.
طی این مرحله مقدار زیادی HIV در خون محیطی فرد وجود دارد و سیستم ایمنی با تولید پادتن ها (آنتی بادی ها)، و لنفوسیت های سلول کش (لنفوسیت های سیتوتوکسیک) شروع به پاسخ در برابر ویروس ایدز میکند.
2- مرحله بدون علامت بالینی (مرحله دوم)
این مرحله به طور متوسط ده سال طول میکشد و همان طور که از نام این مرحله پیداست، بدون علامت است، هر چند ممکن است غدد متورم لنفاوی هم وجود داشته باشند (لنفادنوپاتی). سطح HIV در خون محیطی به سطح بسیار پایینی کاهش مییابد، ولی بیماری همچنان مسری است و آنتی بادی HIV در خون قابل ارزیابی است.
تحقیقات اخیر نشان داده است که HIV طی این مرحله غیر فعال نیست و در غدد لنفاوی بسیار فعال است.
3- مرحله علامت دار؛ پیش روی از HIV تا AIDS (مرحله سوم)
با آسیب بیشتر سیستم ایمنی، بیماری به سمت بدتر شدن پیش میرود تا این که تشخیص ایدز مطرح شود.
به طور کلی می توان گفت که علایم اصلی و فرعی مرحله نهایی آلودگی با HIV یعنی "ایدز" موارد زیر هستند که در صورت مشاهده هر کدام از آن ها باید با پزشک مشورت کنید.
علائم اصلی ایدز:
• کاهش وزن بیشتر از 10 درصد
• اسهال مزمن بیشتر از یک ماه
• تب های متناوب یا دائمی بیش از یک ماه
علائم فرعی ایدز:
• سرفه پایدار به مدت بیش از یک ماه
• عفونت پوستی منتشر همراه با خارش
• تبخال های عود کننده
• برفک دهانی
• عفونت تبخالی مزمن پیش رونده
• بزرگ شدن عمومی غدد لنفی
درمان ایدز پس از ابتلا
 اولین اقدام پزشک برای درمان این بیماران، روان درمانی است. باید بیمار اطمینان خاطر پیدا کند که بیماری او رو به بهبودی است.
اولین اقدام پزشک برای درمان این بیماران، روان درمانی است. باید بیمار اطمینان خاطر پیدا کند که بیماری او رو به بهبودی است.
بیمار می بایست از مراحل درمان تا حدودی اطلاع داشته باشد، تمامی مسائل مربوط به پیشگیری به این بیماران آموخته شود و تمامی عوامل خطر برای آنها گفته شود.
تعیین زمان شروع دارو:
- درمان زود هنگام (Early therapy)
- درمان دیر هنگام (Late therapy)
پس از شروع درمان، معمولا بعد از دو تا چهار هفته آثار درمان کاملا آشکار می شود.
مساله بسیار مهمی که در حال حاضر به عنوان یکی از معضلات درمان مطرح می باشد، هزینه درمان است. قیمت داروها بسیار گران است.
روش درمان در حال حاضر در ایران به این صورت است که پس از شناسایی بیماران، درمان با روش late therapy و با استفاده از سه دارو انجام می گیرد.
اصول کلی
با انجام آزمایش خون و آزمون پادتن ضد ویروس ایدز (ممکن است حتی تا شش ماه پس از آلودگی مثبت نشود) میتوان بیماری را تشخیص داد.
در بیمارانی که آلودگی به ویروس ایدز تشخیص داده میشود، باید وجود سایر بیماریهای آمیزشی و سایر عفونتها مثل سل نیز مورد بررسی قرار گیرد.
در صورت بروز عوارض، ممکن است نیاز به بستری شدن بیمار باشد.
توجه داشته باشید که تشخیص زودهنگام کمک کننده است. اگر در معرض خطر هستید، هر چه سریع تر به پزشک مراجعه کنید، حتی اگر احساس میکنید که در سلامت کامل به سر میبرید.
اگر میخواهید حامله شوید، یا این که حامله هستید، انجام آزمون ویروس ایدز ممکن است کمک کننده باشد. در صورت مثبت بودن آزمون ویروس ایدز به هنگام حاملگی، با درمانهای مخصوص میتوان احتمال عفونت در نوزاد را به حداقل رساند.
از تماس با افرادی که دچار عفونت هستند، پرهیز کنید.
داروها
برای مقابله با عفونتها یا پیشگیری از آن ها ممکن است آنتیبیوتیک تجویز شود.
داروهای ضد ویروسی (دیدانوزین، استاوودین، زالسی تابین، زیدوودین) و نیز داروهای مهارکننده پروتئاز، در درمان عفونت با ویروس ایدز مورد استفاده قرار میگیرند و ممکن است پیشرفت بیماری را به تأخیر اندازند.
تجویز آنها باید توسط پزشکان با تجربه انجام پذیرد. بعضی از این داروها (مثل زیدوودین) میتوانند انتقال عفونت به جنین مادران حامله را کاهش دهند.
فعالیت در زمان ابتلا به این بیماری
میزان فعالیت به وضعیت سلامت هر فرد بستگی دارد. علایمی مثل خستگی یا وجود عفونت میتوانند بعضی از فعالیت ها را در زمان ابتلا به این بیماری محدود کنند.
استراحت مهم است، اما توصیه میشود به طور منظم ورزش انجام گیرد.
رژیم غذایی
تغذیه باید کافی و مناسب باشد. سوءجذب، تغییر سوخت و ساز بدن و کاهش وزن در بیماران مبتلا به ایدز شایع هستند.
از خوردن تخم مرغ خام، شیر غیرپاستوریزه، یا سایر مواد غذایی بالقوه آلوده خودداری شود.
در حال حاضر 2 گونه از HIV وجود دارد؛ HIV-1 و HIV-2.
|
|